

Сегодня статистика не упоминает об эпидемиях сифилиса, как и других венерических заболеваний, но это не означает, что болезни исчезли. Ранее случаи подобных заболеваний регистрировались более тщательно, теперь же значительное число пациентов получает амбулаторное лечение упрощенными методами, посещает знакомых врачей, занимается самолечением, что не позволяет вести адекватную статистику. Тем не менее, дерматовенерологи отмечают, что случаев сифилиса, особенно вторичного, бессимптомного, меньше не стало, а его признаки часто напоминают другие заболевания, создавая трудности в диагностике.
Структура заболеваемости сифилисом в последние годы меняется: становится больше случаев скрытого сифилиса, постоянно выявляются больные нейросифилисом (кстати, в статистике ранний нейросифилис не регистрируется). Симптомы сифилиса многообразны, и многочисленны случаи латентного, бессимптомного течения болезни.
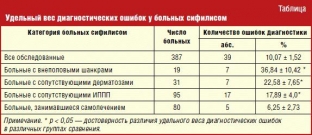
Выявление больных происходит как при их активном обращении к врачу по поводу симптомов болезни, так и при профилактическом серологическом обследовании в таких ситуациях, как пребывание в соматическом стационаре, беременность, аборт, роды, подготовка к оперативным вмешательствам, либо обследование по месту работы. Давно было образно подмечено, что сифилис копирует симптомы многих других болезней. Поэтому вполне понятно, что больные сифилисом проводят “додиагностическое” обследование гораздо чаще у врачей любых других специальностей, чем у дерматовенерологов.
Выявление сифилиса – это наша общая проблема, она касается любого врача, медицинской сестры и акушерки. При этом речь идет не только о здоровье пациента, но нередко о защите здоровья работников медицины.
Какие же специалисты и в каких типичных случаях должны заподозрить сифилис у своего пациента?
Напомним, что сифилис передается в подавляющем большинстве случаев при половых контактах, но инфекция может переноситься также при переливании крови от больного донора, через плаценту от больной матери ребенку, а также при тесных бытовых контактах (пользование общей постелью, предметами гигиены и т.д.) с больными, имеющими заразные проявления заболевания на коже и слизистых оболочках.
Инкубационный период болезни продолжается 3–4 нед, прием трепонемоцидных антибиотиков (пенициллинов, тетрациклинов, макролидов, цефалоспоринов) по поводу интеркуррентных заболеваний может пролонгировать инкубационный период до 2–3 мес. Реакция Вассермана у пациента, находящегося в инкубационном периоде, отрицательная. С 3–4–й недели могут стать положительными реакция иммунофлуоресценции (РИФ) и ИФА (иммуноферментный анализ). Заражение сифилисом от человека, находящегося в инкубационном периоде, возможно только через кровь.
Первичный сифилис
По окончании инкубационного периода на месте внедрения инфекции появляется твердый шанкр – это начало первичного периода заболевания. Шанкр может быть поверхностным дефектом на коже или слизистой оболочке (эрозия) или более глубоким (язва), причем он не обязательно одиночный – возможен и множественный. Наиболее характерная особенность шанкра – это плотный, хрящеподобной консистенции инфильтрат в его основании, что и дало повод называть шанкр твердым. Через неделю после появления шанкра увеличиваются и уплотняются близлежащие (регионарные) лимфоузлы. Иногда увеличенные лимфоузлы заболевшие замечают раньше, чем шанкр, и с этим обращаются к врачу. Шанкр и регионарный лимфаденит – признаки первой стадии сифилиса, которая продолжается столько времени, сколько они существуют (6–7 нед).
В большинстве случаев шанкры располагаются в области половых органов, при этом увеличиваются паховые лимфоузлы. Пациенты, которые имеют представление о венерических болезнях, обращаются с такими проявлениями чаще всего по адресу – в кожно–венерологический диспансер, и диагностика проходит, как правило, успешно. Однако малоосведомленные люди идут к хирургу и показывают только увеличенные лимфоузлы. Я не припомню случая, чтобы хирург в этой ситуации рискнул обследовать половой орган больного, попросил бы пациента обнажить головку члена, осмотрел бы внутренний листок крайней плоти или (совсем уж “кощунственно”) осмотрел бы наружные гениталии женщин. Хирург изучает исключительно место, соответствующее его компетенции — лимфатический узел – и ставит диагноз: “банальный лимфаденит” или “лимфаденит неясной этиологии”. Он назначает антибиотик, нередко (ненамеренно) трепонемоцидный, что приводит к частичному или полному регрессу клинических проявлений сифилиса и переводит его в скрытую стадию, которую вылечить, как известно, уже труднее. А иногда и оперирует – удаляет лимфоузел. До сих пор приходится встречаться с линейными шрамами в паховой области у больных сифилисом после удаления лимфоузлов.
Еще хуже обстоит дело, когда увеличены не паховые, а шейные и подчелюстные лимфоузлы. Нередко это бывает у молоденьких девушек, заразившихся сифилисом при оральном сексе. Девушки–подростки нередко начинают с него свои сексуальные контакты с подспудной мыслью о сохранении физиологической девственности и избегании беременности. При таком пути заражения шанкр располагается на слизистой рта, чаще в области миндалин, и может напоминать лакунарную ангину (язвенный шанкр) либо обострение хронического тонзиллита (атипичный безъязвенный шанкр – амигдалит, с резким увеличением миндалины). Девушка может попасть на прием не только к хирургу, но даже чаще к терапевту, а иногда к гематологу, отоларингологу. Если не иметь в виду возможность сифилиса и не взять кровь на серологические реакции, сифилис в первой стадии остается невыявленным и, возможно, его течение будет извращено нецеленаправленным применением антибиотиков. Итак, если у вас на приеме юная девушка, которой вы не рискнете задать вопрос об оральном сексе, ничего не спрашивайте и направьте пациентку сдать кровь на РВ.
Еще один камень преткновения при первичном сифилисе – это атипичный шанкр у женщин в виде индуративного отека, напоминающего бартолинит, без изъязвления, но со значительным увеличением одной из половых губ и резким изменением ее цвета до багрово–синюшного. Знаю случаи, когда гинекологи, не обследовав на сифилис, назначали антибиотики, вскрывали “абсцесс” и, не получив гноя, вскрывали повторно. Исключите сифилис! Быстро, оперативно, поскольку в этой ситуации время не терпит. Поставьте микрореакцию преципитации с кровью из пальца – вы получите ответ через 20 минут.
Еще один вид твердого шанкра, который заставляет подумать о хирургическом лечении – это анальный шанкр у мужчин–гомосексуалов. За последнее время вырос удельный вес мужчин, заразившихся гомосексуальным путем (до 10–15%). Анальный шанкр чрезвычайно похож на трещину: он располагается в глубине анальной складки, имеет “ракетообразные”, удлиненные очертания, его основание не инфильтрировано, а регионарные лимфоузлы, расположенные в полости малого таза, недоступны наблюдению. В отличие от шанкров других локализаций, анальный болезнен. Ошибиться легко. Приходилось видеть больных, подвергнутых оперативному вмешательству, у которых результаты серореакций были рассмотрены только после операции. К тому же возможно инфицирование оперирующего хирурга, особенно если он не думает об опасности.
Вторичный сифилис
Еще больше путаницы с диагностикой вторичного сифилиса, или второй стадии сифилиса, потому что она гораздо более разнообразна и многолика по симптоматике. Как правило, шанкр еще не успевает зажить, и лимфоузлы еще увеличены, когда происходит генерализация инфекции. Гематогенное обсеменение трепонемами ведет к возникновению обильной сыпи на коже.
С этого и начинается вторичный сифилис: инфекция уже нелокальна, но генерализована, и проявления ее могут возникать на любых участках тела. Вторичный период сифилиса может продолжаться до 3–4 лет, причем периоды с клиническими симптомами сменяются латентным течением, чтобы затем снова наступил рецидив клинических проявлений. С каждым рецидивом число элементов все меньше, каждый из них крупнее, бледнее окрашен и более массивно инфильтрирован. В конце вторичного периода могут встречаться и “монорецидивы”, при которых вся клиника ограничивается одним–единственным элементом.
Длительность существования первой генерализованной сыпи у нелеченного больного около 1,5–2 мес. Сыпь располагается чаще на груди, животе и боковых поверхностях туловища. Иногда она настолько обильна, что покрывает и спину, и конечности, и даже лицо, где ее появление – большая редкость. Сыпь яркая, некрупная, элементы не сливаются друг с другом. Зуд и шелушение отсутствуют. Самочувствие страдает мало, хотя иногда может повышаться температура. Сыпь чаще всего пятнистая, элементы розового цвета, не возвышаются над окружающей кожей и исчезают при надавливании. Хорошо, если возникновение подобной сыпи приведет пациента к дерматовенерологу.
Чаще с этим имеет дело участковый врач, мысль которого может иметь два направления: детская инфекция (корь, краснуха) либо аллергия. В первом случае вызывается инфекционист, который, как правило, подтверждает диагноз: ведь большинство нынешних молодых людей в детстве корью (краснухой) не болели; тем более тяжелым ожидается течение настоящей инфекции.
Настораживается инфекционист только спустя 2–3 нед, когда сыпь вместо того, чтобы исчезнуть, продолжает цвести. Жизненного опыта некоторых инфекционистов хватает на то, чтобы назначить исследование крови на серореакции. Другие этого не делают, и “корь” остается “корью”, а выявление сифилиса происходит на каком–то более позднем этапе, когда прогноз в отношении излечения уже не столь оптимистичен. В случае установления “аллергии” многое зависит от настойчивости и осведомленности самого больного.
Однако сыпь вторичного свежего периода не всегда пятнистая: она может быть узелковой, и это обычно приводит пациента к дерматологу, а затем и венерологу. Мелкопустулезная сыпь с ее папуло–корочками при большом изобилии высыпных элементов удачно имитирует ветрянку. Пациент находится без лечения до тех пор, пока отсутствие регресса сыпи во все мыслимые для ветрянки сроки не пробуждает тревогу лечащего инфекциониста. А иногда больной просто перестает обращаться, сыпь в конце концов разрешается, а сифилис переходит в латентную стадию.
У больных алкоголизмом и наркоманией проявления вторичного сифилиса нередко бывают злокачественными: на коже лица и туловища образуются множественные язвы, покрытые гнойными корками. Заболевание напоминает тяжелую форму пиодермии.
Проявления вторичного сифилиса при рецидивах высыпаний очень разнообразны, они обычно локальны, т.е. располагаются на отдельных участках кожи и слизистых оболочек. Высыпания на слизистой рта обычно заставляют обратиться к стоматологу. Это могут быть белесоватые овальные папулы на миндалинах или на слизистой щек, темно–розовые, слегка возвышающиеся округлые папулы на слизистой твердого и мягкого неба, на слизистой губ. В углах рта нередко образуются папулезные элементы, покрытые корками, а затем и трещины – заеды. Оригинальную картину может представлять спинка языка, на которой видны овальные участки ярко–красного цвета, лишенные сосочков, – это папулы языка, а картина носит название “симптом скошенного луга”. Все проявления в полости рта весьма заразны, что требует от стоматологов большой бдительности – как в интересах других пациентов, так и в своих собственных.
Одно из типичнейших, почти патогномоничных проявлений вторичного сифилиса – это папулы на ладонях и подошвах. Они располагаются на сводах стоп и в центре ладоней. Обычно это возвышающиеся образования темно–красного или синюшно–красного цвета, иногда с чешуйками по периферии. Врач любой специальности, заметив подобные проявления, должен обследовать пациента на сифилис.
Не менее типичны и характерные изменения пигментации кожи и поражения волос при вторичном сифилисе, которые чаще встречаются у женщин. На заднебоковых поверхностях шеи появляются небольшие овальные пятнышки гипопигментации на фоне слегка гиперпигментированной окружающей кожи. Пятнышек бывает несколько, а может быть множество. Эта картина получила название “ожерелье Венеры”, а медицинское ее наименование – сифилитическая лейкодерма. Рисунок лейкодермы сравнивают с кружевом либо с игрой солнечного света, пробивающегося сквозь листву.
Сифилитическая алопеция может быть диффузной – волосы выпадают на всей голове, причем иногда их теряют быстро (“утром они остались лежать на подушке”), а иногда медленно – в течение 1–1,5 мес. К концу этого срока остатки истонченных волос уже не в состоянии закрывать кожу. При мелкоочаговом облысении волосистая часть головы выглядит как “мех, побитый молью”. Выпадают также брови и ресницы. По поводу выпадения волос женщины склонны обращаться к косметологам. До сих пор бывают случаи, когда в косметологических учреждениях проводят лечение по этому поводу, не исследовав кровь на серореакции.
Все наружные проявления сифилиса, расположенные на слизистых оболочках (язвы, эрозии, мацерированные и эрозированные папулы, пустулезные элементы) – словом, все элементы, из которых есть хотя бы скудное отделяемое, заразны. При соприкосновении с ними можно заразиться сифилисом, если на коже или слизистой здорового человека имеются входные ворота – микротравмы. Заразна также кровь больного сифилисом в любой стадии, начиная с инкубационного периода, если она переносится здоровому человеку, и не только гемотрансфузией, но и в случае травмирования кожи или слизистой оболочки иглой или инструментом, на который попала кровь больного.
Здесь уместно остановиться на возможности профессионального заражения медицинского персонала от нелеченного больного сифилисом. Это может произойти при хирургическом вмешательстве в случае ранения рук хирурга и попадания в ранку крови пациента. Описаны случаи заражения патологоанатомов при травмировании рук во время аутопсии. Возможно заражение стоматолога, имеющего микротравмы на руках, при контакте с заразными проявлениями сифилиса на слизистой рта и с кровью пациента. Стоматолог может заразиться не только при прямом контакте с заразными проявлениями (язвочками, эрозиями, эрозивными папулами), но и через инструменты и ручку бормашины, соприкасающиеся с подобными проявлениями, расположенными на губах, на слизистой или в углу рта.
Опасности заражения подвергаются гинекологи и акушерки при родах от необследованной женщины, больной заразной формой сифилиса. Заразны кровь и выделения такой женщины, а также кровь и отделяемое эрозивных элементов, если они имеются у ребенка. В случае, если возможность такого профессионального заражения имела место, следует посоветоваться с венерологом о степени опасности и по его рекомендации провести превентивное лечение дюрантными препаратами пенициллина.
В заключение хочется еще раз напомнить врачам всех специальностей: к любому из вас завтра может постучаться больной сифилисом. Расценивайте это как удачу, поскольку больной излечим. И первое, что нужно сделать, – анализ крови на реакцию Вассермана.
По материалам www.rmj.ru










Добавить комментарий