

Инфильтрационная анестезия – это вид анестезии, с которым врачи часто сталкиваются за годы своей практики. Различные техники проведения инфильтрационной анестезии обеспечивают надлежащее обезболивание и минимизацию рисков для пациента, что позволяет получить оптимальные результаты.
При выборе анестетика для инфильтрационной анестезии необходимо учитывать тип процедуры, необходимую длительность действия анестезии и фармакодинамику каждого препарата. Подробнее о техниках инфильтрационной анестезии estet-portal.com расскажет в данной статье.
Стандартная процедура проведения инфильтрационной анестезии
- С учетом анатомии выберите технику введения анестетика.
- Примите в учет возможные противопоказания:
2.1. Абсолютные противопоказания: отказ пациента, инфекция в месте введения, аллергия на местный анестетик, нестерильные условия.
2.2. Относительные противопоказания: коагулопатия, невропатия целевого нерва.
- Обсудите процедуру с пациентом, в том числе ожидания и возможные осложнения, при необходимости получите информированное согласие.
- Проведите оценку окружающей области и зоны, отделенные от места инъекции, на наличие рисков для нервов и сосудов.
- Выберите и пометьте подходящий анестетик, исходя из выбранной техники и клинического случая; разогрейте и буферизуйте растворы в соответствии с инструкциями.
- Очистите место введения (для неповрежденной кожи спиртовые салфетки так же эффективны, как хлоргексидин или повидон/йод).
- Быстро введите иглу 27–30 калибра через кожу в подкожный слой, при необходимости используя техники отвлечения внимания, перед инъекцией необходимо провести аспирацию.
- Медленно и уверенно введите небольшое количество анестетика, вытягивая иглу.
- Проверьте, действует ли анестезия в обработанной зоне.
Анестетики, используемые для инфильтрационной анестезии
|
Анестетик |
Концентарция |
начало действия* |
длительность действия* |
максимальная доза |
|
|
мг/кг |
мл |
||||
|
Амиды |
|||||
|
Лидокаин (Ксилокаин) |
0.5%, 1%, или 2%† |
Быстрое: < 2 мин. |
30-60 мин. |
4 (до 300 мг на дозу) |
0.5%: 601%: 302%: 15 |
|
Лидокаин с эпинифрином‡ |
1% или 2% |
Быстрое: < 2 мин.§ |
1-4 ч. |
7 (до 500 на дозу) |
1%: 502%: 25 |
|
Бкпивакаин (Маркаин) |
0.25% или 0.5% |
Медленное: 5 мин. |
2-4 ч. |
2 (до 175 на дозу) |
0.25%: 700.5%: 35 |
|
Сложные эфиры |
|||||
|
Прокаин (Новокаин) |
1% или 2% |
Среднее: 2-5 мин. |
15-60 ч. |
7 (до 600 мг на дозу) |
1%: 602%: 30 |
|
Тетракаин (Пантокаин) |
0.5% |
Медленное: 5-10 мин. |
2-3 ч. |
1.4 (до 120 мг на дозу) |
24 |
*—Одинаковы для концентрации каждого вещества.
†—Более высокие концентрации не обеспечивают дополнительное анестетическое действие.
‡—Концентрация эпинефрина может составлять 1:100,000 или 1:200,000.
- —Может понадобиться до 5 минут для начала действия эпинефрина.
Ослабление боли
Для уменьшения болевых ощущений во время введения анестетика:
- используется небольшая игла (27-30 калибра);
- легкий зажим кожи возле места введения анестетика;
- медленное и уверенное введение анестетика во время извлечения иглы;
- буферизация лидокаина, в особенности с эпинефрином, при помощи бикарбоната натрия в соотношении 9:1;
- нагрев раствора до комнатной температуры.
Существующие техники проведения инфильтрационной анестезии
Местная кожная инфильтрация
Введение анестетика непосредственно в область, которую необходимо обезболить, подходит для небольших ран или биопсий кожи. Данная техника инфильтрационной анестезии наиболее часто используется. Ограничения: деформация ткани, недостаточная анестезия окружающих зон и риск токсического действия при введении большого количества анестетика.
РЕГИОНАРНАЯ АНЕСТЕЗИЯ
Регионарная анестезия проводится в случае инфицированных ран, абсцессов кожи, а также когда необходимо избежать деформации ткани (например, по красной кайме губ). Данная техника применяется для блокировки иннервации зоны по окружности. Часто используется поле квадратной или ромбовидной формы (Рис.1). Преимущества данной техники инфильтрационной анестезии является длительность действия анестезии и возможность «подгонять» ее под клинический случай. Среди ограничений: риск токсического действия больших доз анестетика и недостаточная эффективность в областях сложной иннервации, например, на носу.

Рис.1.
Проводниковая анестезия (блокада нервов)
Проводниковая анестезия нацелена на определенный нерв, который обеспечивает чувствительность определенной области. Чаще всего такая инфильтрационная анестезия используется на лице и пальцах.
Проводниковая анестезия надглазничного и надблокового нервов. Надглазничный и надблоковый нерв, которые отходят от глазной части тройничного нерва (V1) иннервируют лоб. Надглазничный нерв проходит от надглазничного отверстия, которое можно прощупать на расстоянии примерно 2,5 см от средней линии лица на одной линии со зрачком (когда пациент смотрит прямо). Надблоковый нерв расположен примерно на 1 см от центра надглазничной вырезки вдоль глазного валика. Эти нервы могут блокироваться отдельно в ориентировочных точках. Также можно блокировать оба нерва посредством инфильтрации 2–4 мл анестетика вдоль верхнего края брови. Осложнения блокировки нервов в области лба включают: опухлость, гематомы и пеиорбитальные кровоподтеки.
Проводниковая анестезия подглазничного нерва. Подглазничный нерв ответвляется от верхнечелюстной части (V2) тройничного нерва и обеспечивает чувствительность в области от нижнего века до верхней губы. Он проникает в верхнюю челюсть через подглазничное отверстие, также на одной линии со зрачком (когда пациент смотрит прямо).
Существует два подхода к блокировке подглазничного нерва (Рис.2). Внеротовая блокировка производится посредством размещения одного пальца на нижнем крае глазницы непосредственно над подглазничным отверстием и одновременного верхнебокового введения иглы на 1 см ниже отверстия. Чтобы не зацепить артерию или вену, рекомендуется провести аспирацию.
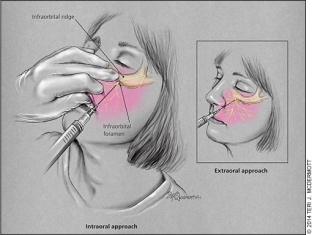
Рис. 2.
Внутриротовая блокировка проводится следующим образом: средний палец помещается на нижнюю границу нижнего края глазницы для направления иглы. Верхняя губа пациента захватывается указательным и большим пальцами, что позволяет оттянуть губу и щеку. Игла направляется параллельно продольной оси второго премоляра и проходит в направлении подглазничного отверстия. Перед введением 1 – 3 мл анестетика необходимо провести аспирацию, стараясь не выходить за пределы костной части орбиты (примерно 2,5 см) или не войти в само подглазничное отверстие, чтобы не повредить глазное яблоко или нервы. Внутриротовая блокировка позволяет продлить действие анестезии в два раза и использовать местный анестетик на деснах, чтобы уменьшить болевые ощущения во время инъекции.
Проводниковая анестезия подбородочного нерва. Анестезию нижней губы и подбородка можно провести посредством блокады подбородочного нерва, который ответвляется от нижнечелюстной части (V3) тройничного нерва и выходит из подбородочного отверстия, которое расположено на 1 см ниже и чуть спереди второго премоляра. Подбородочный нерв проникает в нижнюю челюсть в точке, находящейся на одной линии со зрачком (когда пациент смотрит прямо). Существует внеротовая и внутриротовая блокировка подбородочного нерва. Последнюю можно комбинировать с местной анестезией.
Внеротовая блокировка подбородочного нерва: подбородочное отверстие прощупывают снаружи нижней челюсти. Иглу вставляют перпендикулярно к кости и вводят к надкостнице. Затем игла извлекается на 2 – 3 мм и 2 – 4 мл анестетика вводятся возле подбородочного отверстия, но не прямо в него (Рис.3).

Рис. 3.
Внутриротовая блокировка подбородочного нерва: нижняя губа оттягивается большим и указательным пальцем, игла вставляется в месте соединения нижней губы и десны под вторым премоляром. Затем 1 – 2 мл анестетика вводятся возле подбородочного отверстия. Если операционное поле расположено возле средней линии, для обеспечения надлежащей анестезии необходимо провести двустороннюю блокировку подбородочного нерва.
Проводниковая анестезия пальцевых нервов. Тыльные пальцевые нервы проходят в фаланги пальцев в положениях примерно на 2 и 10 часов, а ладонные пальцевые нервы – примерно на 4 и 8 часов. Из-за сенсорного распределения таких нервов (Рис.4) только два ладонных пальцевых нерва блокируются при процедурах, затрагивающих три средних пальца. Если же необходимо работать с большим пальцем и мизинцем, необходимо блокировать все четыре нерва. Нервы можно блокировать в нескольких местах, однако наиболее удобным является область возле головки пястной или плюсневой кости.
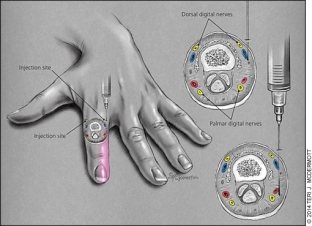
Рис. 4.
При блокировке всех четырех нервов фаланги предпочтительно использовать тыльный подход на уровне межпальцевого промежутка сбоку проксимальной фаланги (Рис.4). После проникновения в кожу осуществляется подкожное введение 0,5 – 1 мл 1%-го лидокаина. Затем игла проходит латерально к фаланге, пока она не достигнет ладонной/подошвенной поверхности. Затем, не прокалывая ладонную/подошвенную кожу, вводят еще 0.ю5 – 1 мл анестетика. Процедуру повторяют на противоположной стороне фаланги.
При блокировке ладонных пальцевых нервов в трех средних пальцах анестетик можно ввести через одну точку, однако такой способ более болезненный, поскольку предусматривает введение анестетика в ладонную поверхность. Игла вводится под углом 45 градусов к коже непосредственно над головкой пястной кости. Игла вводится до соприкосновения с костью. Во время введения иглы можно ввести небольшое количество анестетика. После соприкосновения с костью игла слегка вытягивается и направляется на 4 мм медиально, а затем на 4 мм латерально – в обеих точках вводится 0,5 мл анестетика.
Вас может заинтересовать видео:







Добавить комментарий